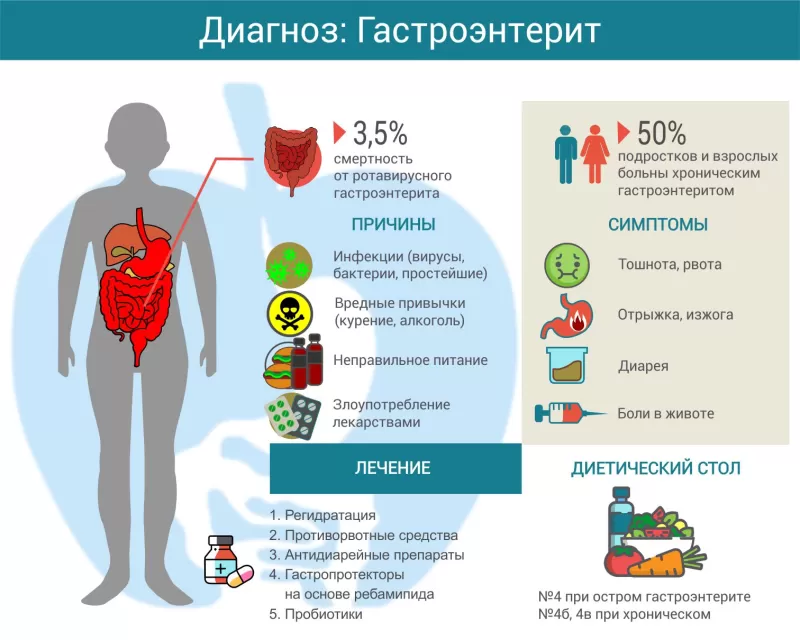
Гастроэнтерит − это воспаление слизистой оболочки желудка, тонкого и толстого кишечника. Обычно он вызван инфекцией, хотя может возникнуть и после приема некоторых лекарств или токсических веществ. Симптомы включают тошноту, рвоту, жидкий стул (диарею), боли в животе. Лечение в большинстве случаев симптоматическое, специфическая терапия необходима при некоторых бактериальных и паразитарных инфекциях.
Классификация
В зависимости от течения выделяют две формы заболевания: острую и хроническую. Гастроэнтерит также классифицируют в соответствии с этиологическим фактором:
- инфекционный;
- алиментарный;
- лекарственный;
- аллергический;
- радиационный.
Причины
Острый инфекционный гастроэнтерит может быть вызван вирусами, бактериями или паразитами. Наиболее распространены вирусные гастроэнтериты, их провоцируют:
- норовирусы;
- ротавирусы;
- астровирусы;
- аденовирусы.
У людей с ослабленным иммунитетом диарею также могут вызвать цитомегаловирус или энтеровирус.
Бактериальный гастроэнтерит диагностируют реже, чем вирусный. Часто его провоцируют следующие патогены:
- сальмонеллы;
- камбилобактер;
- шигеллы;
- кишечная палочка (особенно серотип O157: H7);
- клостридии (Clostridium difficile).
Паразитарные поражения желудочно-кишечного тракта обычно вызваны лямблиями и криптоспоридиями.
Иногда инфекционный гастроэнтерит приобретает хронический характер. Часто это происходит у людей с ослабленным иммунитетом или с уже имеющимися заболеваниями ЖКТ.
Другие причины хронического воспаления слизистой желудка и кишечника следующие:
- неправильное питание;
- бактерия Helicobacter pylori;
- стрессы;
- длительное применение некоторых лекарств (нестероидные противовоспалительные препараты, цитостатики и др.);
- аллергические реакции;
- вредные привычки (курение, злоупотребление алкоголем).
Симптомы
Характер и степень выраженности симптомов гастроэнтерита различны. Острый вариант заболевания, как правило, имеет внезапное начало и сопровождается следующими симптомами:
- отсутствием аппетита;
- тошнотой;
- рвотой;
- болями и спазмами в животе;
- диареей (иногда с кровью или слизью).
Дополнительно иногда присоединяются недомогание, боли в мышцах, общая слабость. Живот при пальпации становится болезненным, в редких случаях возникает напряжение брюшных мышц. При гастроэнтерите нередко слышно урчание − важный признак, позволяющий отличить воспаление от пареза кишечника.
Частая рвота и диарея приводят к потере жидкости, электролитов и, как следствие, гипотензии и тахикардии. В тяжелых случаях возникают шок, сосудистый коллапс и олигурическая почечная недостаточность.
При хроническом течении гастроэнтерита симптомы менее выражены. Нередко ведущим признаком являются дискомфорт или боль в животе. Иногда болевые ощущения имеют достаточно интенсивный характер, что может свидетельствовать о наличии язв, эрозий или микроповреждений ЖКТ. Характерны диспепсические расстройства (тошнота, отрыжка, изжога), вздутие живота, учащение стула или, наоборот, запоры.
При длительном течении хронический гастроэнтерит приводит к нарушению всасывания питательных веществ (синдром мальабсорбции). Возникают признаки гиповитаминоза и белковой недостаточности: выпадение волос, ломкость ногтей, похудение, слабость, быстрая утомляемость и пр.
Диагностика
Диагноз устанавливают на основании имеющихся симптомов (жидкий стул, рвота, повышение температуры и др.). Дополнительно учитывают данные анамнеза, например, недавнее путешествие, употребление воды из открытых водоемов, контакт с больными людьми и пр. Пероральное применение антибиотиков (в течение последних двух-трех месяцев) должно вызвать подозрение на инфекцию Clostridium difficile.
Для уточнения этиологии гастроэнтерита проводят клиническое исследование кала:
- иммуноферментный анализ (поиск антител к определенным патогенам);
- метод ПЦР (полимеразная цепная реакция) с целью выявления антигенов возбудителя;
- бактериологическое исследование кала с помещением его на питательные среды и определением чувствительности к антибиотикам.
Может быть назначено исследование крови на уровень электролитов, показателей работы печени и почек (трансаминазы, мочевина, креатинин и пр.). Общий анализ крови с подсчетом лейкоцитов помогает дифференцировать бактериальный и вирусный гастроэнтерит.

Фото: Pavel L Photo and Video / Shutterstock.com
Фиброгастроскопия необходима для диагностики хронического гастроэнтерита. Она позволяет выявить микроповреждения слизистой ЖКТ, язвы, эрозии, новообразования.
Лечение
Терапевтические мероприятия включают следующие аспекты:
- регидратация (пероральная, парентеральная);
- противорвотные лекарства;
- антидиарейные препараты;
- антибиотики при бактериальной природе заболевания;
- пробиотики, гастропротекторы.
При среднетяжелой и тяжелой форме диареи рекомендуют постельный режим.
Регидратация
Для пероральной регидратации используют специальные растворы (Регидрон, Хумана электролит и др.). Даже если у пациента рвота, нужно делать небольшие глотки жидкости. При значительном обезвоживании используют препараты для внутривенного введения (Квартосоль, Хлосоль).
У детей обезвоживание наступает значительно быстрее, чем у взрослых. Даже при нетяжелом течении заболевания требуется адекватная регидратация.
После стихания симптомов и при отсутствии рвоты можно понемногу принимать твердую пищу. Лучше начинать с легкоусвояемых углеводов (бананы, хлеб, картофельное пюре). Затем добавляют белковые продукты (рыба, нежирное мясо). В подостром периоде часто возникает непереносимость лактозы, поэтому на некоторое время лучше отказаться от молочных продуктов.
Противорвотные средства
Если рвота повторяется и исключена хирургическая патология, врач может порекомендовать один из следующих препаратов:
- Метоклопрамид;
- Ондансетрон.
В амбулаторной практике используют Ондансетрон в виде таблеток для рассасывания. Обычно его однократной дозы достаточно, чтобы остановить рвоту у ребенка. Если симптомы сохраняются, требуется повторная диагностика.
Противодиарейные средства
Их используют для лечения пациентов старше 2 лет. Следует помнить, что антидиарейные препараты могут вызвать ухудшение состояния у людей с Clostridium difficile или инфекцией Escherіchіa coli O157: H7, поэтому назначать их должен только врач.
Наиболее эффективные противодиарейные средства:
- Лоперамид;
- Дифеноксилат.
Противомикробные лекарства
Даже при доказанном бактериальном гастроэнтерите антибиотики нужны не всегда. Обычно их рекомендуют строго по показаниям и с учетом культурального исследования кала. Особенно этот момент нужно учитывать у детей с подозрением на инфекцию Escherіchіa coli O157: H7. У них антибиотики повышают риск гемолитико-уремического синдрома.
В то же время антибиотикотерапия является основой лечения хронического гастроэнтерита, ассоциированного с Helicobacter pylori. В этом случае рекомендуют комбинированные схемы с использованием двух или трех препаратов.
Пробиотики и гастропротекторы
Гастропротекторы (Ребагит, Ребамипид) оказывают защитное действие на клетки слизистой желудка. Они показаны при гастроэнтерите любой этиологии (инфекционном, лекарственном, аллергическом), в особенности при наличии язв и эрозий ЖКТ.
Пробиотические препараты (Линекс, Бифиформ) в основном используют для лечения хронического гастроэнтерита. При острой диарее они сокращают длительность заболевания, при хронической форме помогают нормализовать работу кишечника.
Диета при гастроэнтерите
Соблюдение диеты при гастроэнтерите направлено на то, чтобы помочь пищеварительной системе справиться с нагрузкой, снизить интоксикацию, восполнить потери жидкости. При этом важно выбирать энергетически ёмкую пищу.
В первые несколько дней гастроэнтерита ограничения в питании наиболее серьёзные: разрешена жидкая и полужидкая пища, которая обеспечивает механическое щажение слизистой оболочки пищеварительного тракта. Также следует придерживаться рекомендованного питьевого режима, чтобы восполнить потери жидкости, связанные с диареей.
В начале заболевания разрешены только закрепляющие продукты: сухари, рис и рисовый отвар, слизистые каши, чёрный чай. Также рекомендовано есть картофельное и морковное пюре, куриный бульон (на третьи сутки после появления симптомов).
По мере уменьшения выраженности симптомов гастроэнтерита меню расширяют. Новые продукты вводят осторожно, наблюдая за реакцией организма. После стихания симптомов гастроэнтерита врач порекомендует более широкий рацион.
Прогноз и профилактика
Прогноз в большинстве случаев благоприятный. При своевременном лечении острого гастроэнтерита и адекватной регидратации наступает выздоровление. Смертельные случаи относительно редкое явление, например, при ротавирусной инфекции они составляют только 3,5%.
Хронический гастроэнтерит также имеет благоприятный прогноз. Однако нужна тщательная диагностика для установления причины заболевания. Лечение более длительное, необходима коррекция образа жизни и питания.
Специфическая профилактика разработана только для ротавирусного гастроэнтерита. По рекомендации ВОЗ вакцина (Ротарикс, Ротатек) должна быть включена в план обязательных прививок.
Неспецифическая профилактика включает:
- адекватную термическую обработку продуктов;
- использование воды из проверенных источников, кипячение;
- соблюдение правил личной гигиены (мытье рук, одноразовая посуда и пр.).
Избежать хронизации воспалительного процесса поможет коррекция образа жизни и отказ от вредных привычек. Питание должно быть дробным (каждые 3–4 часа), нужно избегать длительных перерывов между приемами пищи. Лекарственные препараты следует принимать строго по назначению врача и не заниматься самолечением.
Источники:
- Поздняк В. А., Халиуллина С. В., Анохин В. А. История изучения острых кишечных инфекций вирусной этиологии // Практическая медицина. — 2023. — № 2. — С. 26–32.
- Краснова Е. И., Капустин Д. В., Хохлова Н. И., Жираковская Е. В., Соколов С. Н. и др. Острый Норовирусный гастроэнтерит у взрослых // Экспериментальная и клиническая гастроэнтерология. — 2017. — № 145. — С. 25–29.
- Осадчук М. А., Урюпин А. А., Осадчук М. М., Бурдина В. О. Диарея в терапевтической практике // РМЖ. — 2014. — № 15. — С. 1112.