В переводе с латыни слово «диспепсия» означает нарушение пищеварения. Под этим состоянием понимают боли и дискомфорт, жжение в верхней части живота, чувство переполнения в желудке и ощущение преждевременного насыщения.
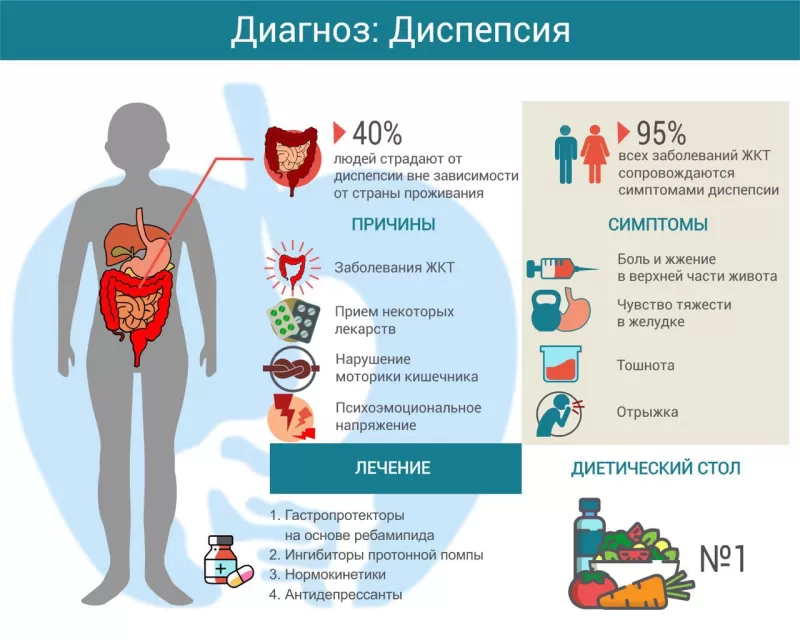
Диспепсия — самая распространенная проблема в гастроэнтерологии: до 95% всех болезней желудочно-кишечного тракта проявляются в том числе и синдромом диспепсии1. При этом пациенты, у которых она вызвана органическими причинами (каким-то заболеванием ЖКТ), составляют лишь 40% среди тех, кто обращается с подобными жалобами к врачу2.
Классификация и причины диспепсии
По происхождению диспепсия может быть функциональной или органической.
Органической называется диспепсия, которая сопровождает заболевание желудочно-кишечного тракта:
- ГЭРБ;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- злокачественные новообразования желудочно-кишечного тракта;
- хеликобактерная инфекция;
- хронический панкреатит;
- заболевания желчевыводящих путей;
- целиакия, синдром усиленного бактериального роста в тонком кишечнике;
- синдром раздраженного кишечника.
Органические диспепсии связаны либо с непосредственным нарушением целостности слизистой ЖКТ, что вызывает боли (язва, ГЭРБ и др.), либо с недостаточной активностью пищеварительных ферментов (патология желчевыводящих путей, панкреатит).
О функциональной диспепсии говорят в случаях, когда после тщательного обследования не удается обнаружить какую-либо патологию желудочно-кишечного тракта. Таким образом, это диагноз исключения: его никогда не ставят пациенту, впервые пришедшему к врачу, до того, как были проведены лабораторно-инструментальные тесты.
В эту же подгруппу нередко попадают пациенты, у которых диспепсия вызвана лекарствами. Особенно если они забывают сообщить гастроэнтерологу о приеме лекарств, назначенных другими специалистами. Препараты, которые могут вызвать проявления диспепсии:
- противовоспалительные средства — традиционные нестероидные противовоспалительные (аспирин, ибупрофен, диклофенак) и ингибиторы циклооксигеназы-2 (целекоксиб, мелоксикам);
- бифосфонаты — средства для лечения остеопороза (клодронат, тилудронат, этидронат);
- антибиотики;
- препараты железа;
- метформин;
- орлистат;
- препараты гинкго билоба.
Нередко функциональная диспепсия возникает после перенесенной кишечной инфекции или при хроническом стрессе.
Симптомы диспепсии
В зависимости от того, какие клинические проявления преобладают, выделяют синдром болей в эпигастрии и постпрандиальный дистресс-синдром.
Синдром болей в эпигастрии диагностируют, когда пациент минимум раз в неделю испытывает боль или жжение в верхней части живота. Боль может возникать натощак и исчезать после еды или, наоборот, появляться после еды. Она не связана с дефекацией, не проходит после посещения туалета.
Постпрандиальный дистресс-синдром — это чувство раннего насыщения или тяжесть в области желудка, ощущение его переполнения. Оба подвида диспепсии могут сочетаться с тошнотой и отрыжкой, а также между собой.
Диагностика диспепсии
Диагностика диспепсии сводится к выявлению заболеваний, которые могут вызвать этот синдром. Если диспепсия впервые появилась у человека старше 45 лет, прежде всего исключают онкологическую патологию. Для этого делают эндоскопию пищевода, желудка и двенадцатиперстной кишки, УЗИ брюшной полости, исследуют кал на скрытую кровь. После проведения этих анализов можно обнаружить и другие болезни, способные вызвать диспептический синдром.
Чтобы выявить диспепсию, связанную с хеликобактерной инфекцией, проводят тесты на выявление возбудителя. Это могут быть дыхательные тесты, анализ кала на бактериальный антиген или анализ крови на наличие антител к бактерии. Нужно отметить, что исключить заражение хеликобактер пилори можно, только если два разных теста дали отрицательный результат, так как их чувствительность не стопроцентна.
Кроме того, в крупных клиниках для диагностики состояния желудка могут назначить рН-метрию пищевода и желудка (исследование уровня кислотности), электрогастрографию для фиксации двигательной активности желудка и другие методы, которые можно рассматривать как вспомогательные.
Лечение диспепсии
Всем пациентам с диспепсией рекомендуют дробное питание — 5-6 раз в день небольшими порциями. Необходимо вести пищевой дневник, чтобы выявить продукты, ухудшающие состояние. Это может быть кофе, чеснок, жирная или острая пища — пищевые факторы во многом индивидуальны. Рекомендуется полный отказ от курения и алкоголя.
Медикаментозное лечение диспепсии будет зависеть, прежде всего, от основной патологии.
Так, при обнаружении хеликобактер пилори рекомендуют комплекс из ингибиторов протонной помпы (препаратов, уменьшающих синтез соляной кислоты желудком) и двух-трех видов антибиотиков.
Если причина диспепсии язва или ГЭРБ, терапию начинают с ингибиторов протонной помпы (омепразол, лансопразол, пантопразол). В качестве альтернативы ИПП можно использовать препараты из группы Н2-блокаторов (ранитидин, фамотидин), это тоже антисекреторные лекарства. Они позволяют быстро облегчить симптомы, но этим лечение не может ограничиваться – ИПП и Н2-блокаторы только на время снижают производство соляной кислоты.
В основе лечения язвенной болезни и ГЭРБ — гастропротекторы (ребагит). Они повышают эффективность эрадикации (устранения) Helicobacter pylori — главной причины развития язв, восстанавливают целостность слизистой оболочки желудочно-кишечного тракта на всей его протяжённости, на всех трёх структурных уровнях. Гастропротекторы показаны и при диспепсии, вызванной приёмом лекарств, особенно нестероидных противовоспалительных средств.
Если среди симптомов диспепсии преобладают признаки постпрандиального дистресс-синдрома, рекомендуют прокинетики — препараты, нормализующие моторику желудочно-кишечного тракта: домперидон, тримебутин, итоприда гидрохлорид.
При ферментной недостаточности рекомендуют препараты, содержащие ферменты поджелудочной железы.
При функциональной диспепсии фармакотерапию тоже начинают с ингибиторов протонной помпы и гастропротекторов (последние – для устранения возможных микроповреждений и микровоспалений, а также нормализации структуры слизистой оболочки). В качестве препаратов второго ряда назначают средства, нормализующие состояние нервной системы: трициклические антидепрессанты или ингибиторы обратного захвата серотонина. Эти средства обычно рекомендуют в субтерапевтических дозах — меньших, чем применяются при лечении депрессии.
Прогноз и профилактика диспепсии
Диспептический синдром не опасен для жизни, если он не является следствием онкологической патологии или язвенной болезни. При функциональной диспепсии примерно у трети пациентов симптомы исчезают в течение года. У остальных симптомы диспепсии сохраняются в течение длительного времени, то усиливаясь, то ослабевая.
Специфической профилактики диспепсии не существует. Уменьшить вероятность возникновения этого синдрома помогут здоровый образ жизни, правильное питание, отказ от вредных привычек и навыки контроля стресса.
1 Е.А. Лялюкова. Синдром диспепсии в практике врача терапевта, врача общей практики. Гастроэнтерология, 2018.
2 А.Н. Беловол, И.И. Князькова. Диспепсия в практике терапевта. Мистецтво лікування (Искусство врачевания), 2011.